中口 博(昭和34年生まれ)
国際医療福祉大熱海病院 教授 回復期リハビリテーションセンター長
熱海伊東圏域地域リハビリテーション強化推進事業連絡協議会会長
日本脳神経外科学会 専門医・指導医
日本脳神経外科学会 学術評議員
国際脳神経外科連合(WFNS) 会員
アジア・オーストラレイシア脳神経外科学会(AASNS) 会員
日本脳卒中学会 専門医
日本脊椎外科学会 認定医
山形大学医学部 平成元年卒 東京大学脳神経外科入局
医学博士(東京大学 「スノーボードによる頭部外傷の特徴の分析と頭蓋内損傷の発生機序に関する考察」)
 学位論文要旨
学位論文要旨 博士号の元論文
博士号の元論文 抄録
抄録
資格・免許:普通自動車免許、大型二輪免許、漢字検定準一級

連絡先
国際医療福祉大学熱海病院 脳神経外科
〒413-0005 静岡県熱海市東海岸町13番地1号
電話番号:0557-81-9171
[現在までに勤務した病院]
富士脳研病院を皮切りに、東京大学付属病院、亀田総合病院、埼玉医科大学総合医療センター(川越)、諏訪中央病院(脳神経外科医長)、東京厚生年金病院(現JCHO東京新宿医療センター、脳神経外科医長)、寺岡記念病院(脳神経外科医長)、帝京大学ちば総合医療センター(脳神経外科講師、その後脳卒中センター准教授)、三井記念病院(脳神経外科部長)などの病院を経験し、脳外科のさまざまな手術を学んできました。
現在は国際医療福祉大学熱海病院教授・回復期リハビリテーションセンター長として、日夜脳神経外科治療・回復期リハビリテーション病棟運営に取り組んでいます。
三井記念病院在任時(2012年7月~2023年3月)では、手術顕微鏡2台体制、手術ナビゲーションシステム、術中ICG蛍光診断、脳神経モニター(経頭蓋MEP・ABR・VEP・下位脳神経モニター・SEP・顔面刺激等)、脳血管内治療を行える体制とし、2012年手術件数130件が2022年は305件に増加しました。
★全国名医・病院徹底ガイド 松井 宏夫 (監修) 主婦と生活社; 最新五訂版で中口博が選ばれました。
★ドクターオブドクターズネットワーク 優秀専門臨床医2016-2019に中口が選ばれました。
★「論文・発表」で具体的に紹介しますが、中口の書いた論文が多数の脳神経外科の教科書に引用されています。
「脳神経外科 改訂13版(金宝堂2021年)」 p1128、1129
「脳神経外科周術期管理のすべて第4版(メジカルヴュー社2014年)」 p296、300、p338、339、343
「脳腫瘍治療学:松谷雅生著(金芳堂2016年)」p580-581、604
「保存版 慢性硬膜下血腫の診断・治療・手術:森健太郎編集(メディカ出版2017年)」p74、76、123、126、131、136
[手術経験] ここからは私が行ってきた手術を、写真付きで解説します。
それに先立って、脳動脈瘤(未破裂+破裂)に対する私の基本的な考え方を述べさせていただきます。
未破裂脳動脈瘤
脳ドックで未破裂脳動脈瘤が発見されたり、頭痛などで脳MRAをとると脳動脈瘤が偶然見つかることがあります(50歳で男性で4%女性で6%、70歳代では7~8%が未破裂脳動脈瘤を持っています)。
未破裂脳動脈瘤が発見された時、私は外来で患者さんに次のように説明をしています。
「脳動脈瘤が1年間に破裂しくも膜下出血になる可能性は0.95%です。0.95%に入らないためには、動脈硬化にならないようにするとともに平静を保つ生活を送ることが大事です。
高血圧や糖尿病、高脂血症があればきちんと治療を受け、適度な運動をし、食事は腹八分目、水分をきちんととりましょう。
脳動脈瘤が6mm以上の大きさの場合や、脳動脈瘤の先端がとび出し破裂しやすい形の場合は、くも膜下出血になりやすいと考えられています。
脳動脈瘤が破裂してくも膜下出血になればそれから治療をしても30~40%が亡くなると言われており、破裂しやすいと考えられる動脈瘤に対しては、破裂する前に手術(開頭動脈瘤クリッピング術)、血管内手術(脳動脈瘤コイル塞栓術)を行うことを真剣に考える必要があります。
ただし、手術の合併症は慎重に行っても3~6%はある(重度障害は1~2%)と言われています。
手術を行う場合は全力を上げて手術合併症の少ない手術を心がけます。」
破裂脳動脈瘤
脳動脈瘤が破裂してくも膜下出血になると、15%の方がその場でお亡くなりになると言われていますが、生き残れば救急車で病院に搬送されてきます。
脳動脈瘤が再破裂すると死亡率が跳ね上がるため、緊急で脳血管撮影検査を行い動脈瘤の場所を正確に知った上で、原則として24時間以内遅くても48時間以内に再出血を止めるクリッピング手術(もしくは血管内コイル塞栓術)を行います(ただし患者さんの状態があまりにも悪ければ手術自体ができないことがあります)。
手術後も脳血管攣縮や水頭症などの治療を適切に行い社会復帰を目指します。
動脈瘤のできる場所は一部の例外を除いて6部位で、各々の部位に対する手術アプローチはほぼ確立されており、術者がいかに正確かつ安全にその手術アプローチを実行できるかに患者さんの予後はかかっています。
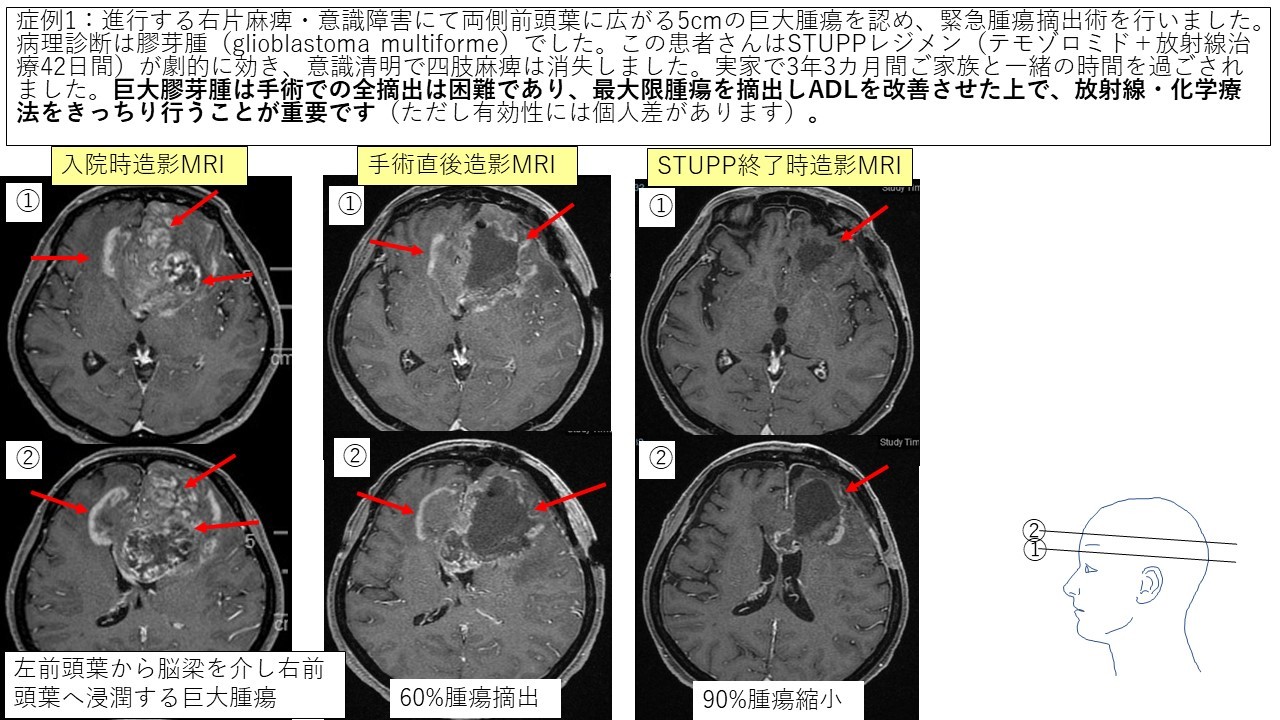
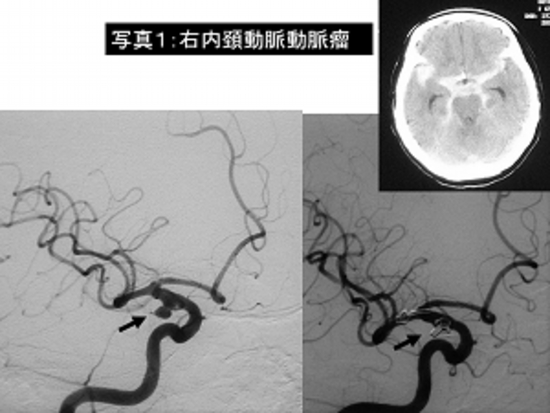
私が実際にくも膜下出血に対して行った4つの異なる部位の動脈瘤に対するクリッピング術を写真1~4で説明します(これらの例は幸いなことに全員が症状なく自力歩行で退院されました)。
写真1:くも膜下出血(右内頸動脈瘤)に対するクリッピング術です。
左は手術前の脳血管撮影、右は手術後の脳血管撮影で動脈瘤(→)がクリップにより消失しています。
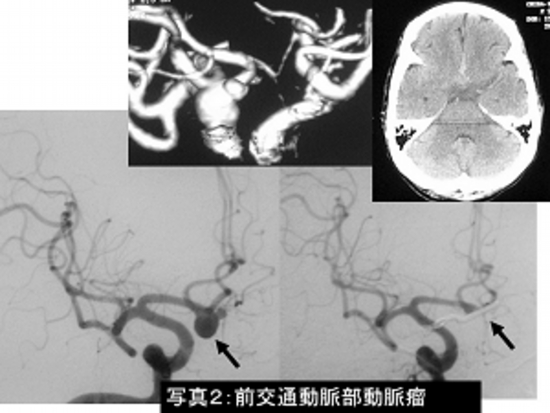
写真2:くも膜下出血(前交通動脈瘤)に対するクリッピング術です。
左は手術前の脳血管撮影、右は手術後の脳血管撮影で動脈瘤(→)がクリップにより消失しています。
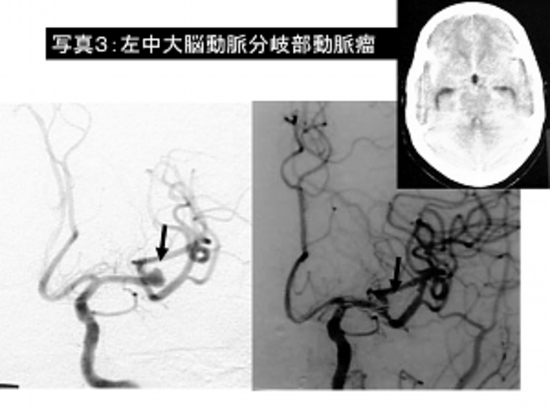
写真3:くも膜下出血(左中大脳動脈瘤破裂)に対するクリッピング術。
左は手術前の脳血管撮影、右は手術後の脳血管撮影で動脈瘤(→)がクリップにより消失しています。
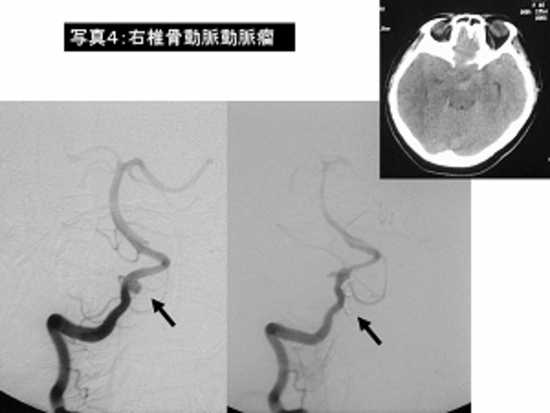
写真4:くも膜下出血(右椎骨動脈瘤)に対するクリッピング術です。
左は手術前の脳血管撮影、右は手術後の脳血管撮影で動脈瘤(→)がクリップにより消失しています。
内頚動脈内膜剥離術

首を通って脳に酸素や栄養を供給する内頚動脈は常に高い圧力がかかっているため動脈硬化になりやすく、60%以上細くなると脳梗塞になる可能性が高くなると言われています。
そうした場合は血管のつまりを取り除く内頚動脈内膜剥離術という手術で、脳梗塞になるのを防ぐことができます。
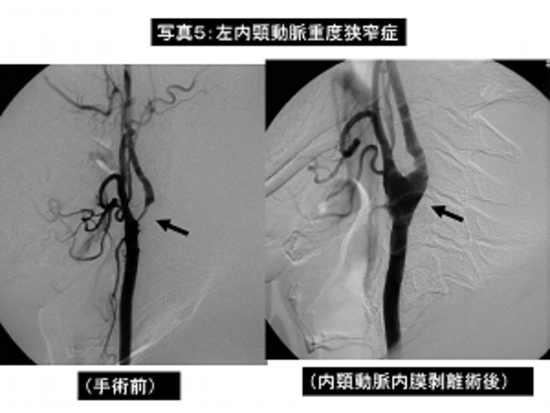
写真5:左重度内頸動脈狭窄症に対する左内頸動脈内膜剥離術。
左は手術前の脳血管撮影、右は手術後の脳血管撮影です。
手術後に内頸動脈狭窄部が著明に拡張しているのがわかります。
患者さんはもともとの症状(軽度右麻痺)以外の症状はみられず自宅退院されました。
なお最近では脳血管内手術の道具の発達が目覚ましく、頸動脈にステントを入れて狭窄を直す方法もよく行われるようになってきました。
浅側頭動脈ー中大脳動脈吻合術
脳の血管が細くなったり詰まった場合は皮膚下にある血管を利用して動脈を再建するのが有効なことがあります(ただしこの手術は厳しい適応基準に敵うもののみを対象として行っております)。
詳しくは⇒
小学校低学年ぐらいのお子さんでも脳の動脈が少しずつ細くなっていく病気になることがあります(もやもや病という病気で日本人に多い病気です)。
この場合も耳の前の皮下の動脈(浅側頭動脈といいます)を脳の血管につなげて脳の血の流れをよくする手術を行います。
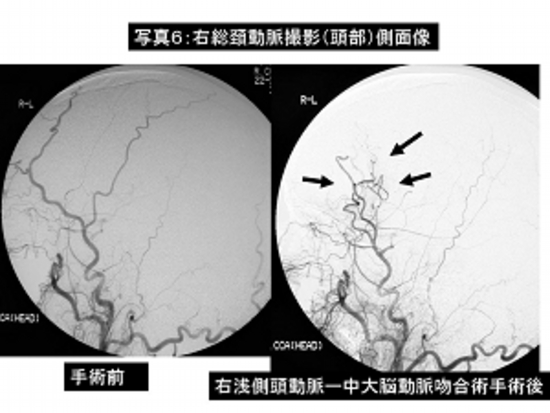
写真6:右内頸動脈閉塞症に対する右浅側頭動脈—中大脳動脈吻合術。
左は手術前の脳血管撮影、右は手術後の脳血管撮影で頭蓋外動脈(浅側頭動脈)から頭蓋内血管(中大脳動脈)への良好な血流が確認されます(→)。
患者さんは特に症状はなく自力歩行で退院されました。
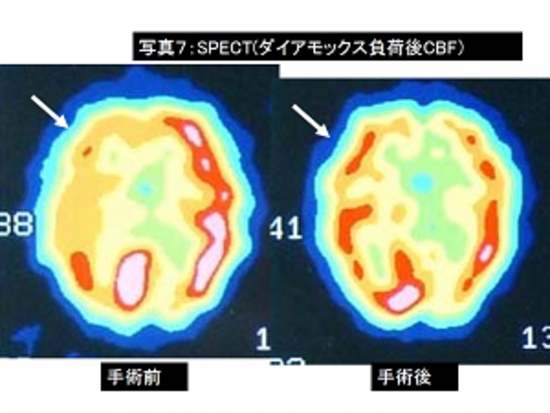
写真7:写真6の脳血流検査(SPECT)。
左は手術前、右は手術後です。
術後SPECTで右前頭葉の血流が著明に上昇しているのがわかります(→)。
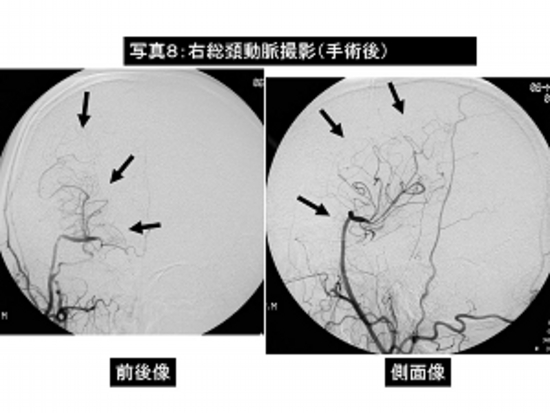
写真8:右内頸動脈閉塞症に対して左橈骨動脈を利用した頭蓋外—血管頭蓋内血管バイパス術(右総頸動脈—橈骨動脈グラフトー右中大脳動脈吻合術)の術後脳血管撮影。
バイパスを介して頭蓋内に良好な血流が確認されます(→)。
患者さんは特に症状はなく自力歩行で退院されました。
頚椎手術
 前方固定術
前方固定術
 椎弓形成術
椎弓形成術
頚椎の病気は、椎間板ヘルニア、変形性頚椎症、後縦靭帯骨化症、環軸椎亜脱臼などがあります。
中くらいの神経症状(手のしびれなど)であれば、手術をすれば症状が進むことを防ぐことができます
しかし、手術前にすでに手足の麻痺がある場合は、手術をしても完全になおすことは難しいので、ひどい麻痺が出る前に手術を考えなければなりません。
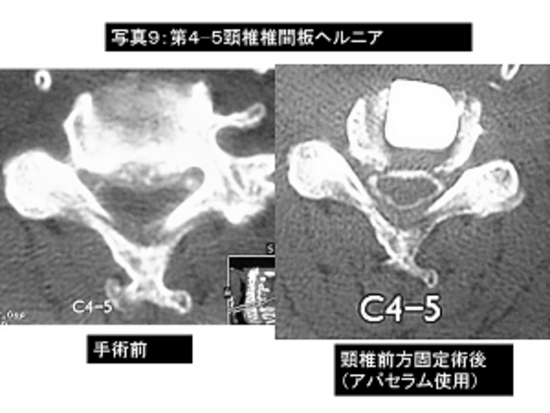
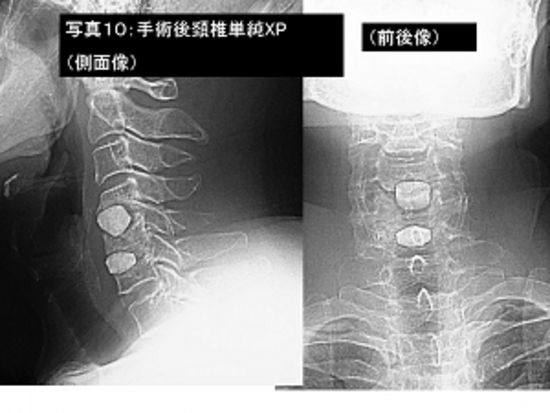
写真9:頚椎椎間板ヘルニアにて歩行障害、手指のしびれがあり、頚椎前方固定術(アパセラムを使用)を行いました。
手術前の脊髄造影検査で第4−5頚椎で脊髄が圧迫され変形がみられます。
右は手術後の脊髄造影検査ですが、手術部は脊髄の圧迫がとれています。
患者さんは手術前の症状が軽快し自宅退院されました。
写真10:写真9の患者さんの手術後の頚椎単純レントゲン撮影像です。
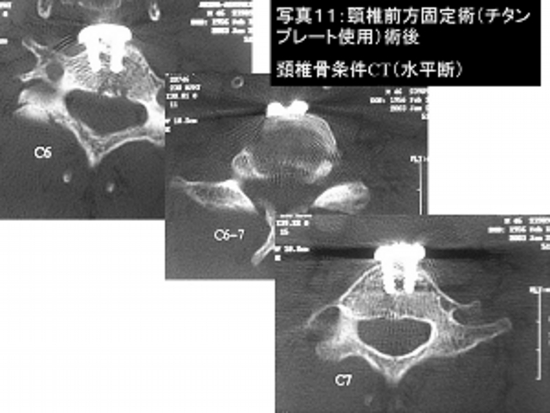
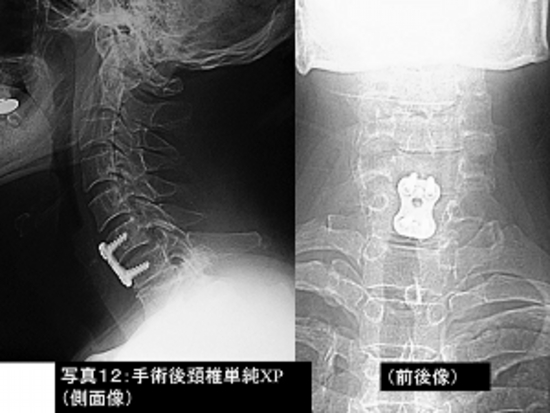
写真11:頚椎骨折(交通事故)に対し前方固定術(チタンプレートを使用)を行いました。
手術後の頚椎CT検査です。チタンプレートを4本のねじでがっちりと固定しております。
患者さんは手術2週間後に歩いて自宅退院されました。
写真12:写真11の患者さんの手術後の頚椎単純レントゲン撮影像です
。
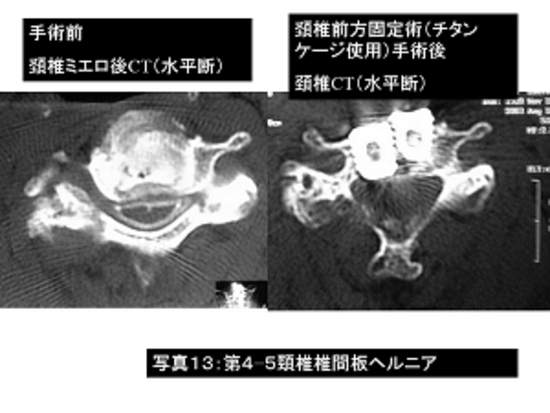
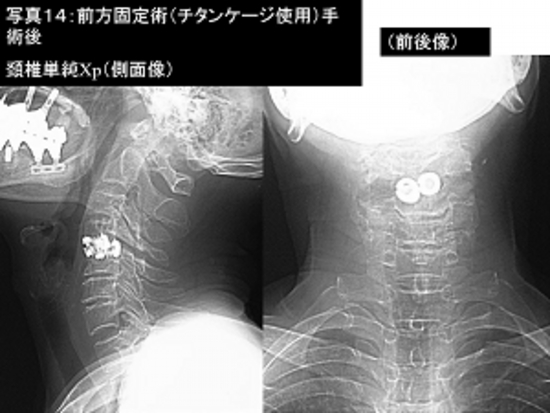
写真13:頚椎椎間板ヘルニアにて歩行障害、手指のしびれがあり、頚椎前方固定術(チタンケージを使用)を行いました手術前の脊髄造影検査で第4−5頚椎で脊髄が圧迫され変形がみられます。
右は手術後の頚椎CT検査ですが、手術部は脊髄の圧迫がとれています。
患者さんは手術前の症状が軽快し自宅退院されました。この手術は除去した椎間板の代わりにチタン性のねじを入れて固定する比較的新しい手法です。
手術後早期に歩行可能となり(約3日後には歩行可能です)、手術後経過がよければ2週間で退院することができます。
写真14:写真13の患者さんの手術後の頚椎単純レントゲン撮影像です。
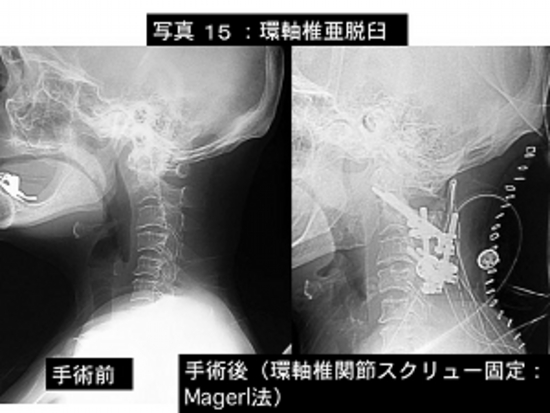
写真15:環軸椎亜脱臼といって、第1頚椎(環椎といいます)と第2頚椎(軸椎といいます)にずれが生じひどくなれば呼吸が止まることもある恐ろしい状態です。
左が手術前で右が手術後の単純レントゲン撮影像です。
おおきなねじで環椎と軸椎を強固に固定しています。
患者さんは手術後新たな症状なく歩いて退院されました。
脳内血腫除去術
高齢者や全身合併症がある一部の脳内出血に関しては内視鏡による血腫除去術を行うことがあります。
手術時間は1時間から2時間で、患者さんへの侵襲が少ない手術ですが、出血の量が多くて脳のむくみがひどい場合は開頭術の方が有効です。
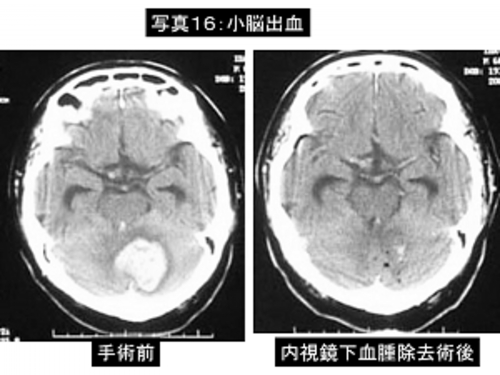
写真16:小脳出血に対する内視鏡下血腫除去術。左は入院時のCT像、右は手術後のCT像です。血腫はほぼ全部除去されています。
脳腫瘍
髄膜腫、悪性腫瘍(転移性脳腫瘍、神経膠腫など)、聴神経鞘腫など頭蓋内の多種多様な腫瘍の摘出術と正確な病理診断とその後の放射線治療・化学療法を行っています。
 グリオーマ
グリオーマ
 髄膜腫
髄膜腫
 聴神経鞘腫
聴神経鞘腫
脳腫瘍は頭蓋骨内という閉鎖空間の中で増大するため、周囲脳との癒着や浸潤部位の処理に細心の注意を払う必要があります。
安全で確実な脳腫瘍摘出術を行うには、
①手術前に最も安全で摘出しやすいと思われるアプローチを考えて手術に臨むこと、
②手術中に現在腫瘍のどこを摘出しているのか正確にわかること、
③腫瘍摘出に際しては、腫瘍内もしくは腫瘍に接している脳血管や脳神経の機能温存に努めること、
の3点が特に重要です。
また手術後に大事なのは、④摘出した腫瘍を病理で調べ、再発しやすいと予測できるものはしっかりと経過をみることです。
基本的にこの4点を抑えれば、どの部位のどの腫瘍に対しても安全に手術を行うことができます(性質の違う腫瘍に対して異なったstrategyを立てることは重要ですが、腫瘍摘出操作そのものに対する考え方は共通しています)。
その観点から、私は今までに開頭腫瘍摘出術に対して様々な工夫を凝らし、摘出困難な腫瘍に対しても機能温存の上での全摘出を行ってきました。
現在までに論文発表・学会発表した内容を紙面の都合でトピックスで説明したいと思います。
①に関しては
⇒ 「脳腫瘍の治療を知る その1 開頭腫瘍摘出術の工夫(MRI FLAIR法の利用)」
「脳腫瘍の治療を知る その1 開頭腫瘍摘出術の工夫(MRI FLAIR法の利用)」
と 「脳腫瘍の治療を知るその3開頭腫瘍摘出術の工夫(脳溝を利用する手術)」
「脳腫瘍の治療を知るその3開頭腫瘍摘出術の工夫(脳溝を利用する手術)」
②③に関しては
⇒ 「脳腫瘍の治療を知る その2 開頭腫瘍摘出術の工夫(術中ナビゲーションと術中モニタリング)」
「脳腫瘍の治療を知る その2 開頭腫瘍摘出術の工夫(術中ナビゲーションと術中モニタリング)」
④に関しては
⇒ 「脳腫瘍の治療を知る その4 髄膜腫腫瘍倍加時間とMIB-1
「脳腫瘍の治療を知る その4 髄膜腫腫瘍倍加時間とMIB-1
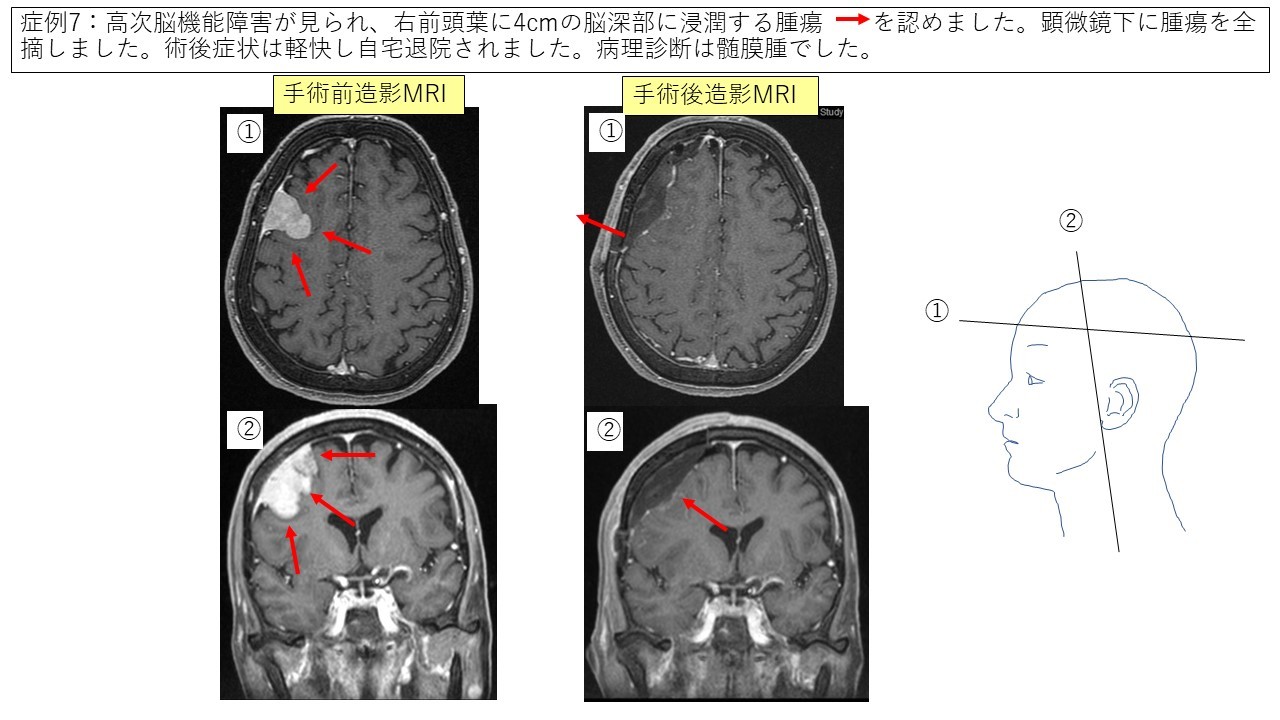
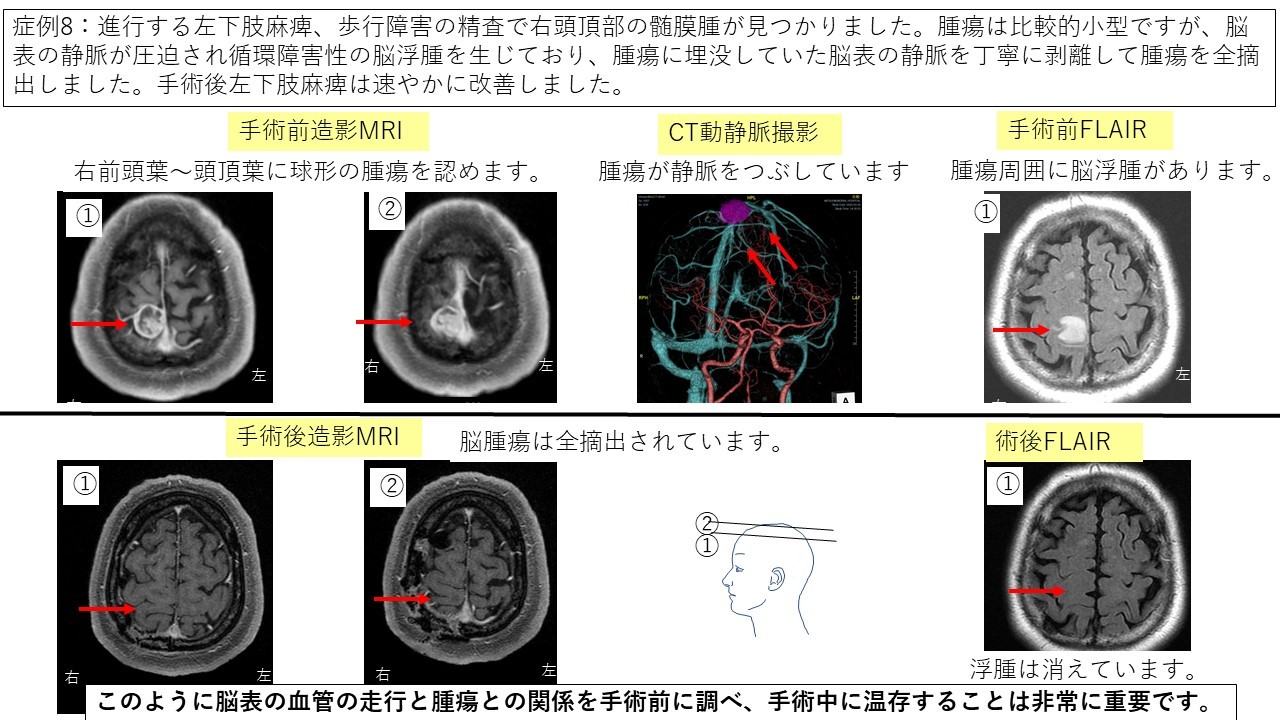
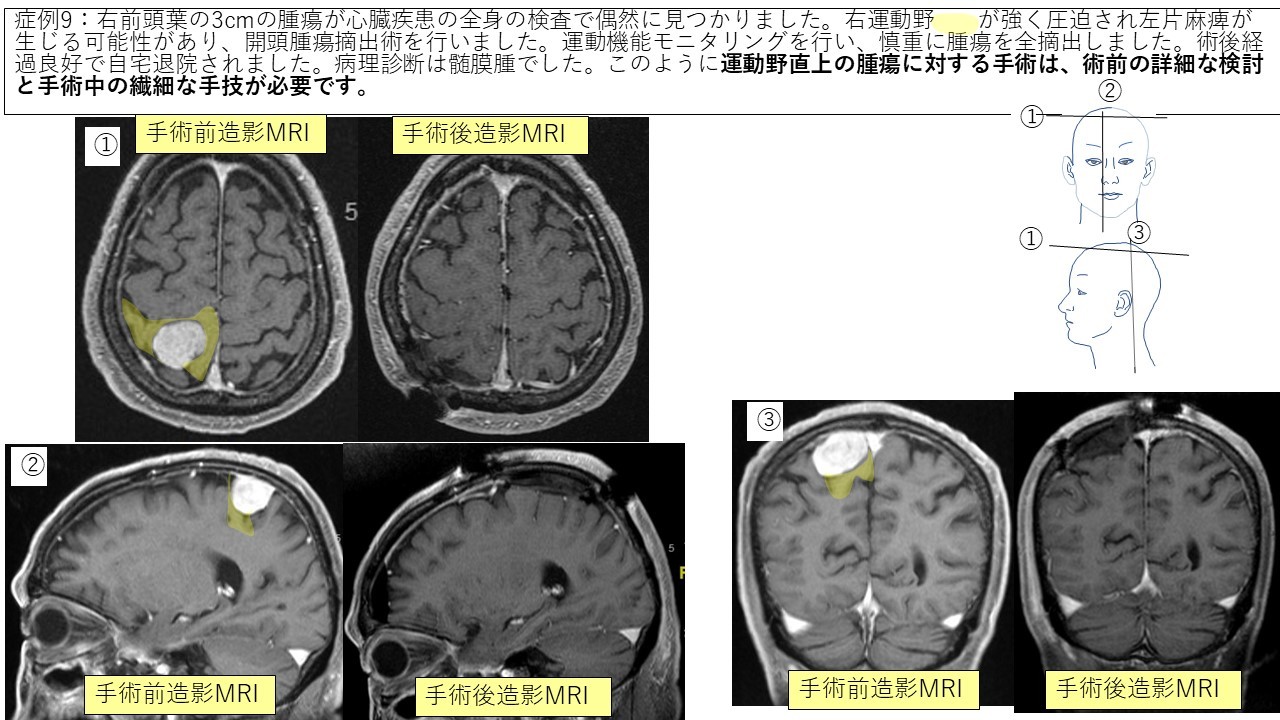
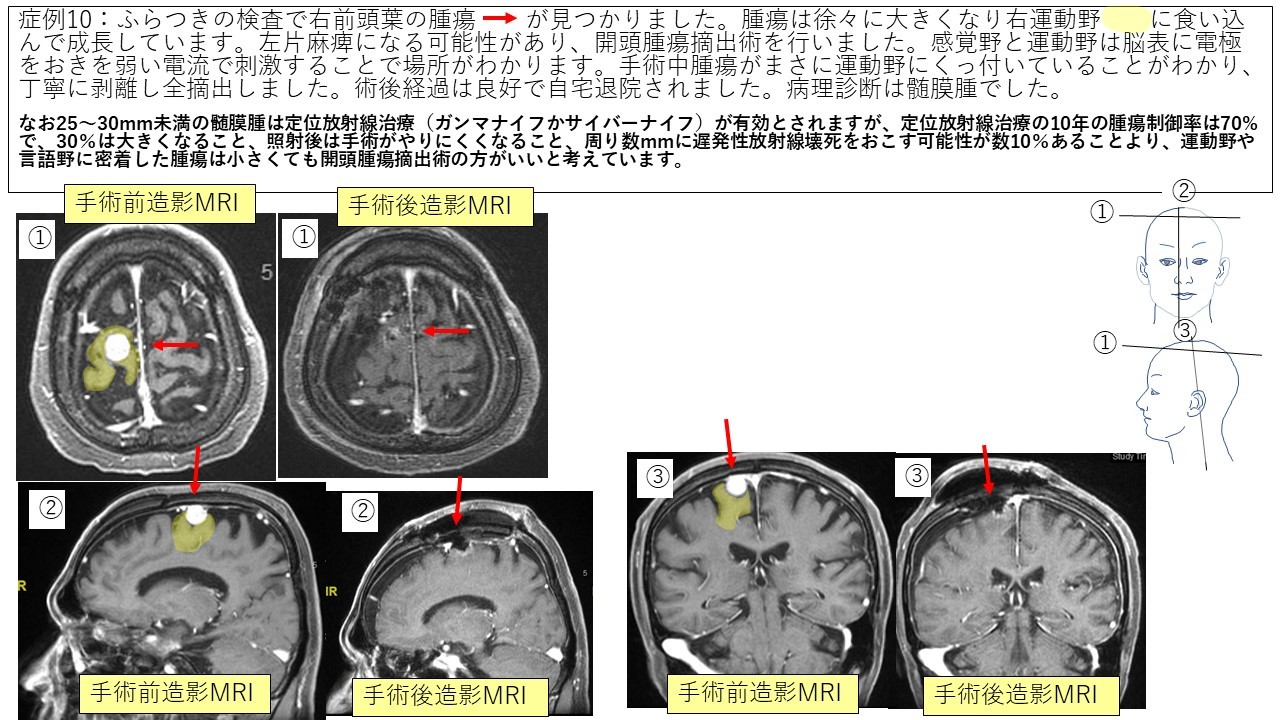
実際に最近三井記念病院で手術を受けられた脳腫瘍の患者さんの経過をお示しします(術者は全て中口です)。
悪性脳腫瘍
①多型性膠芽腫 症例1
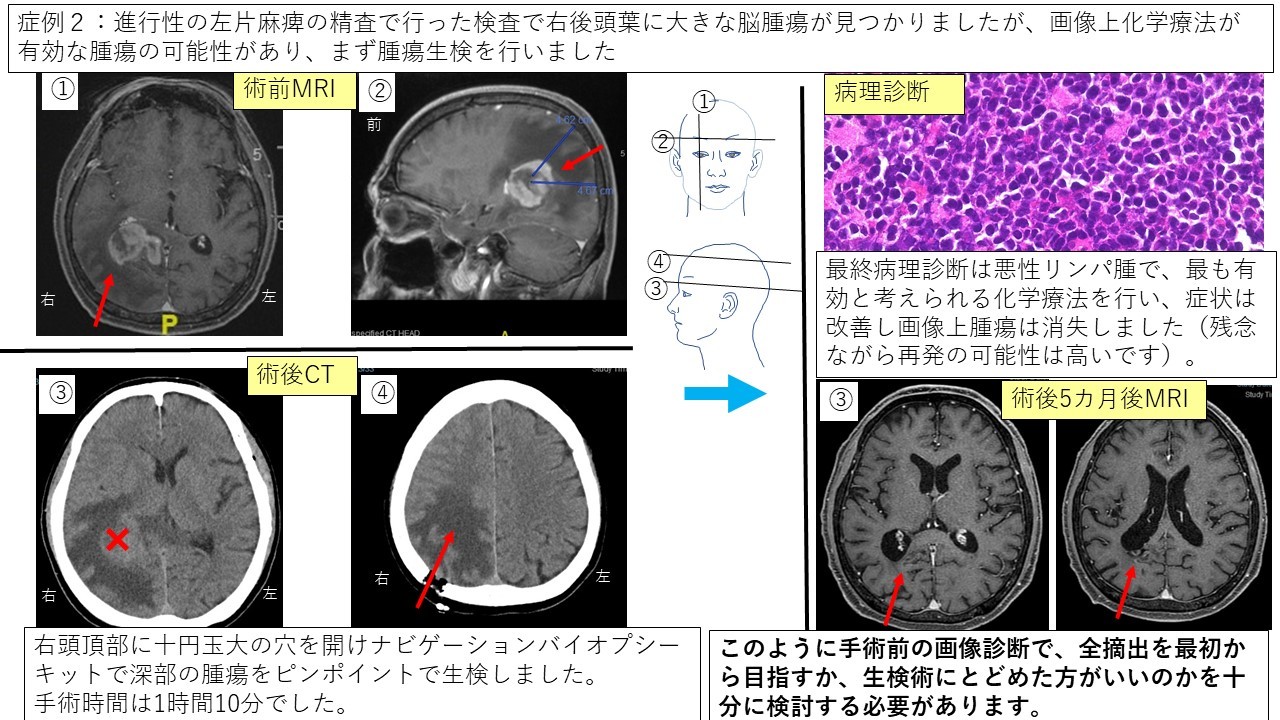
②悪性リンパ腫 症例2
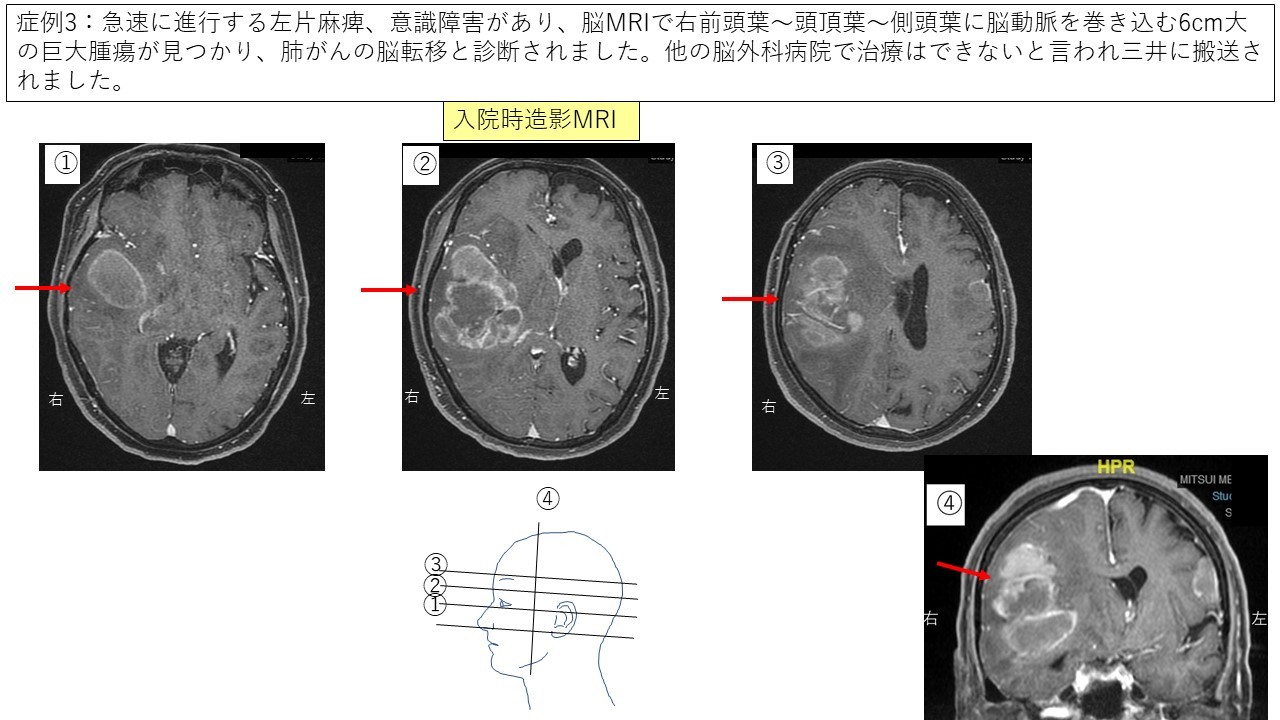
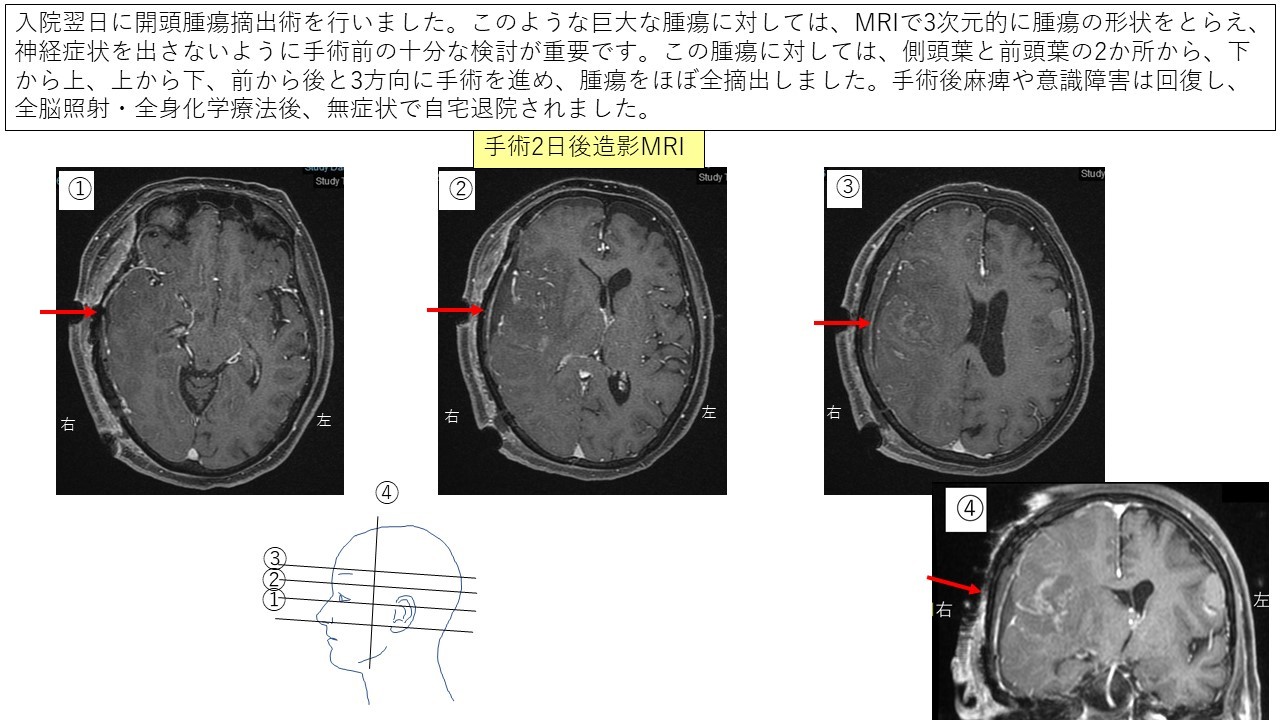
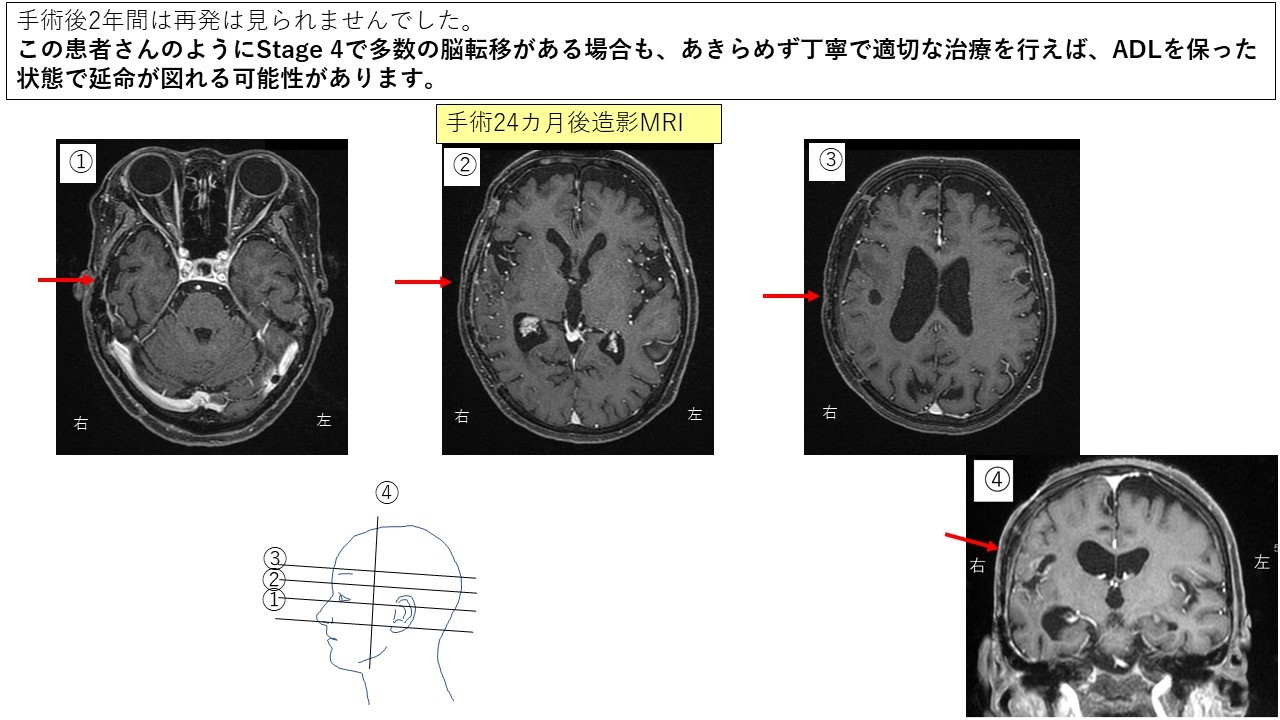
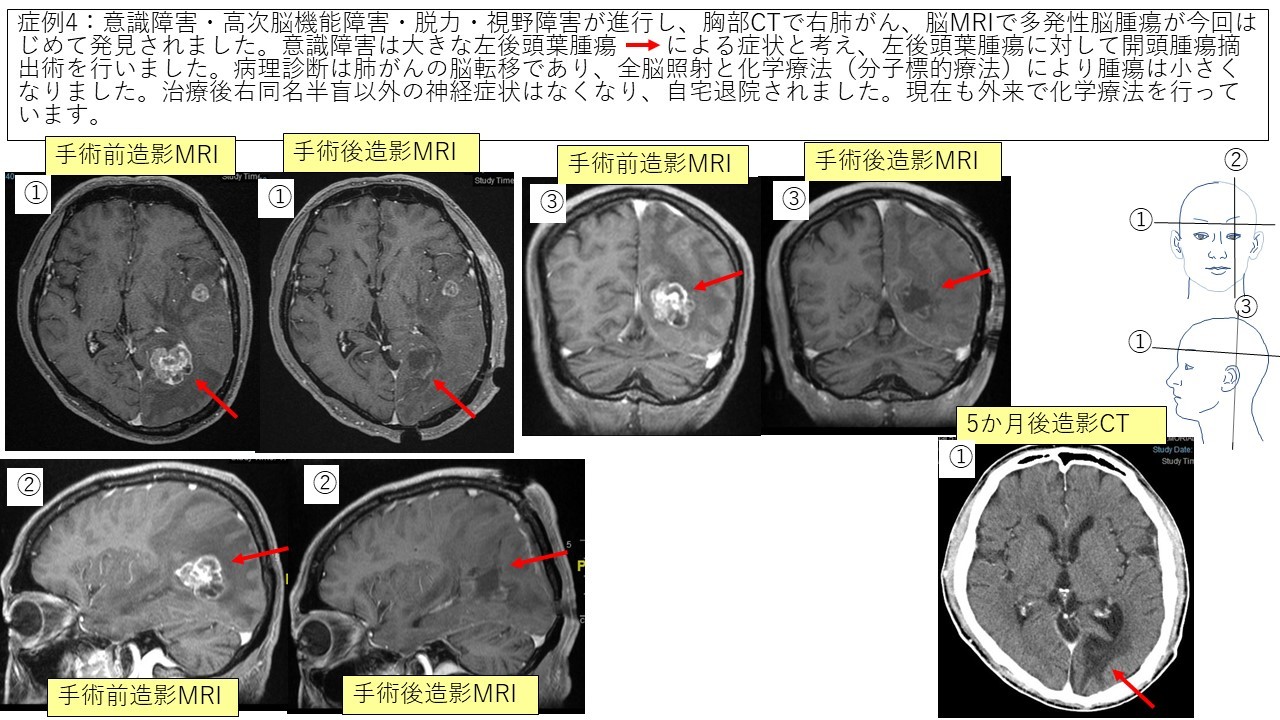
③転移性脳腫瘍 症例3 症例4
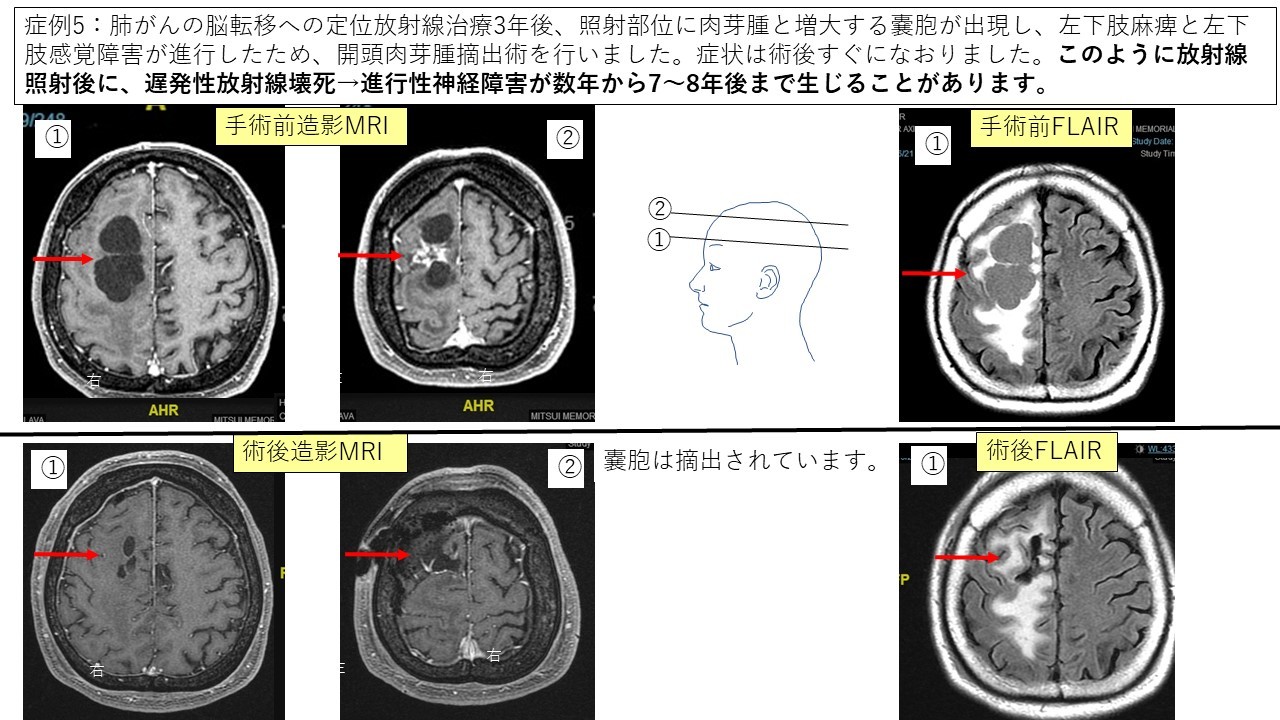
④遅発性放射線壊死 症例5
良性腫瘍
①髄膜腫
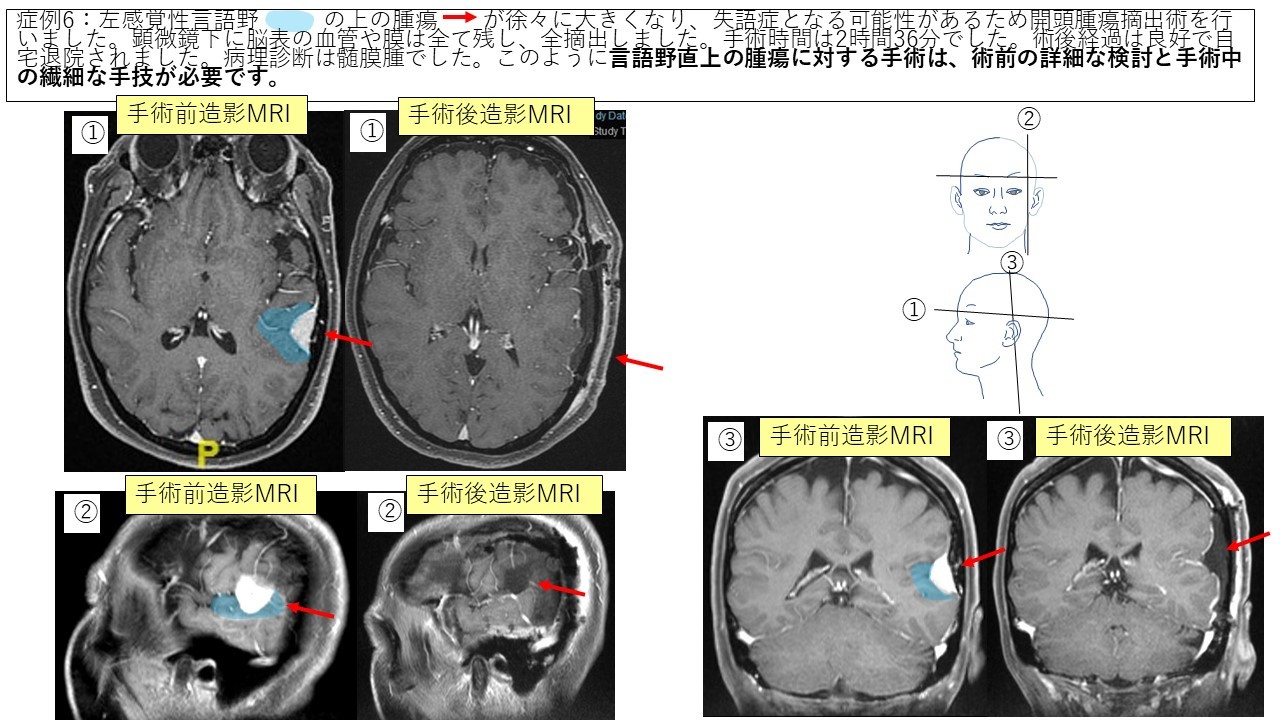
穹窿部髄膜腫 症例6 症例7
傍矢状部髄膜腫 症例8 症例9 症例10
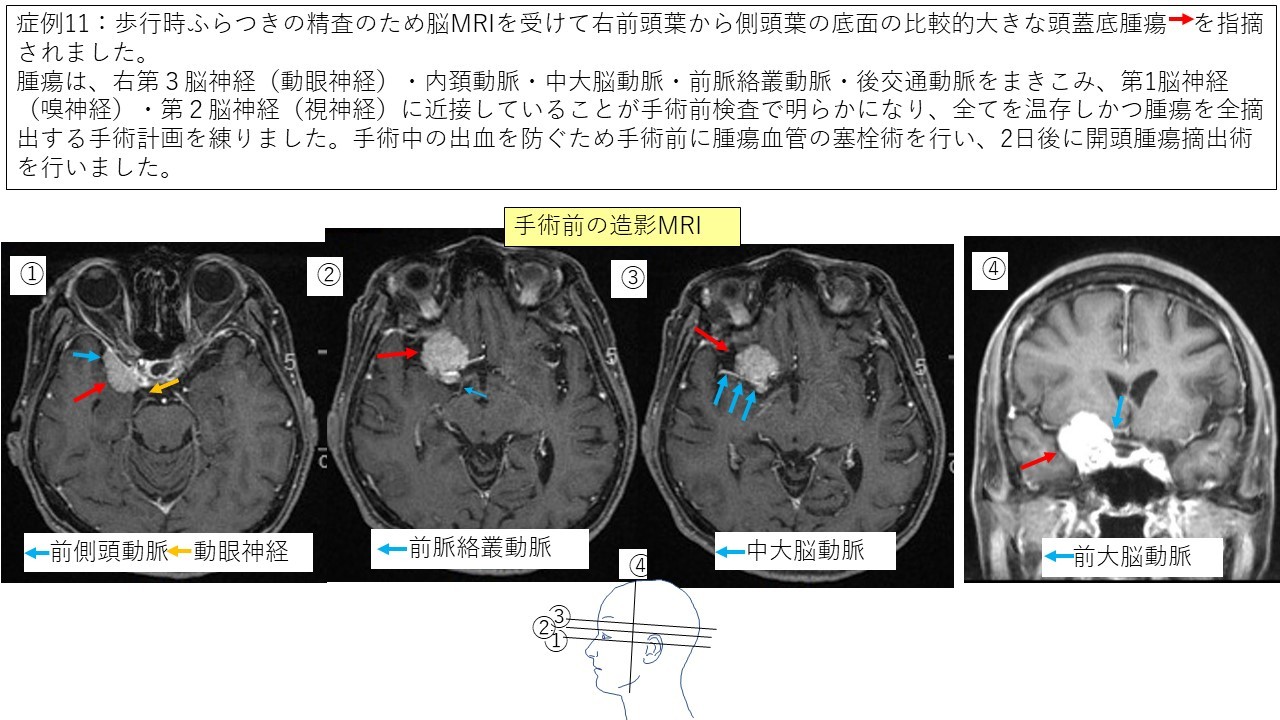
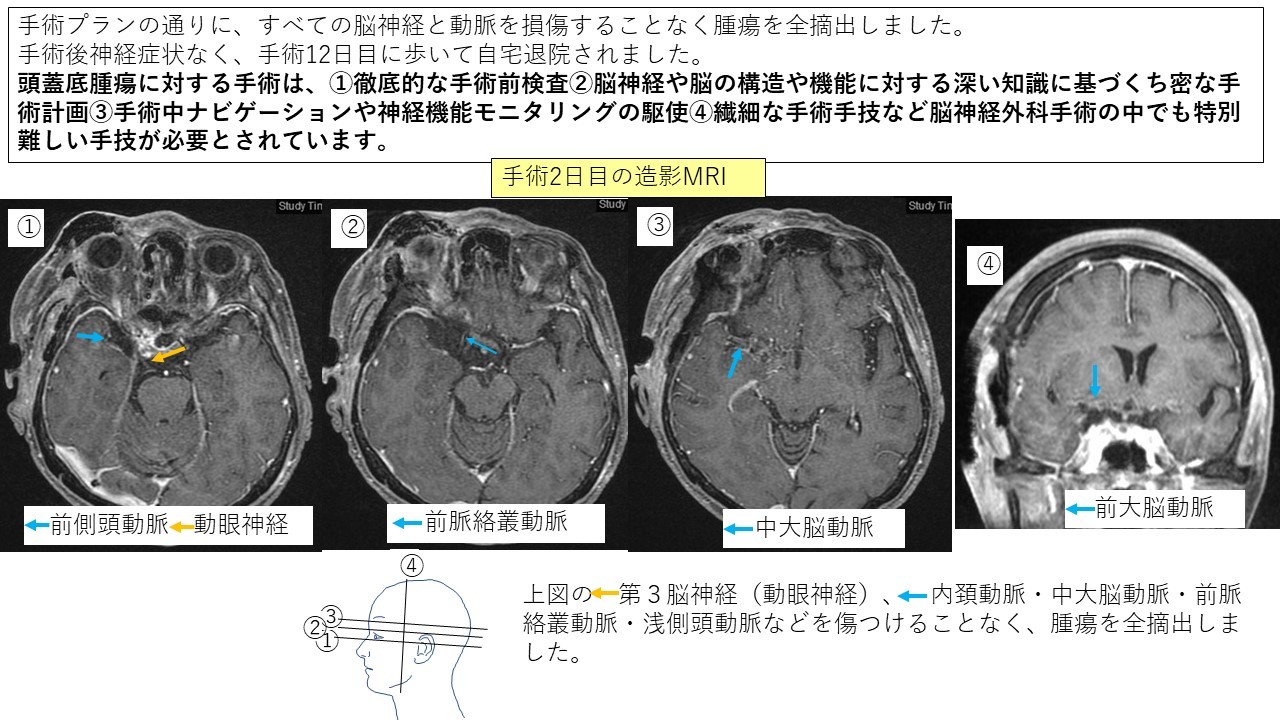
蝶形骨縁髄膜腫 症例11
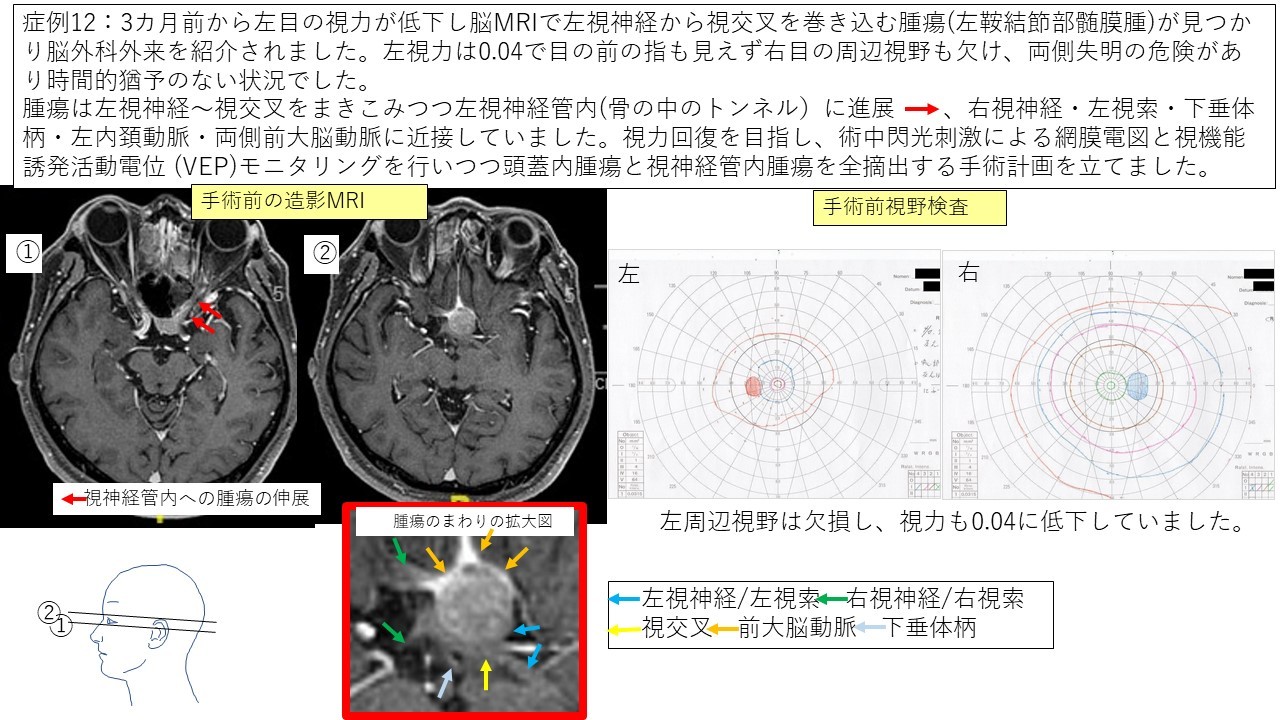
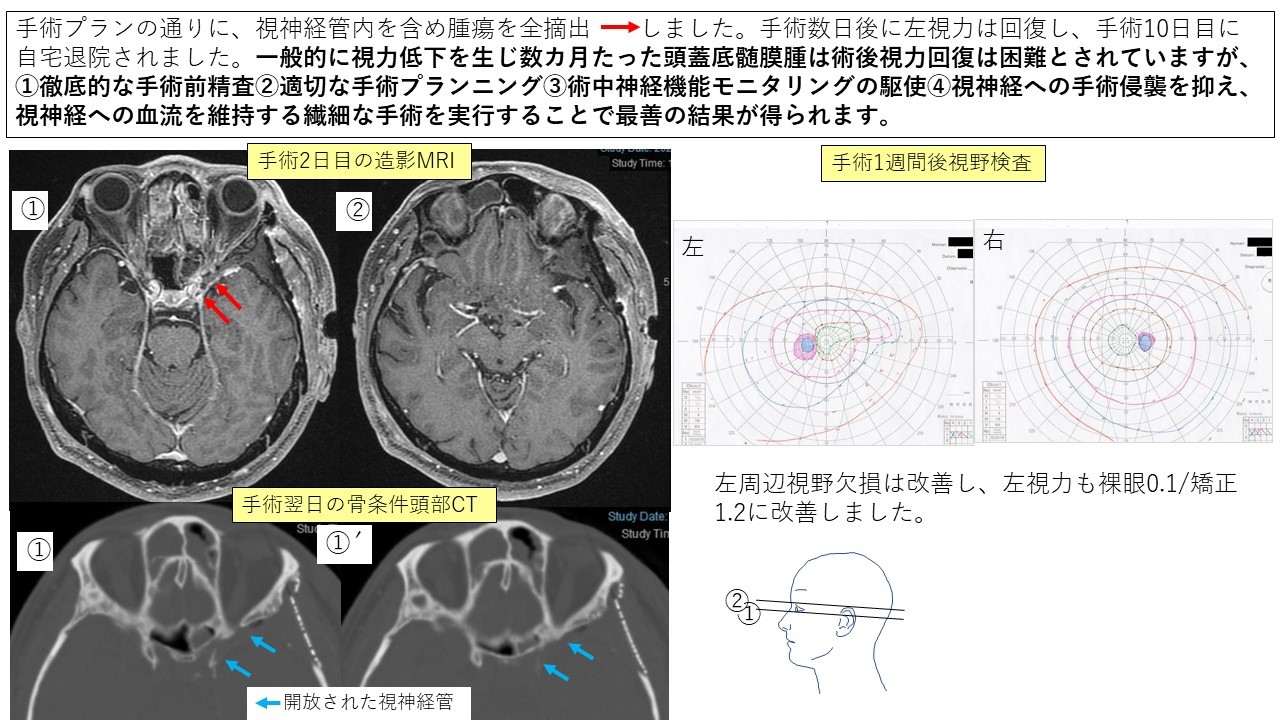
鞍結節髄膜腫 症例12
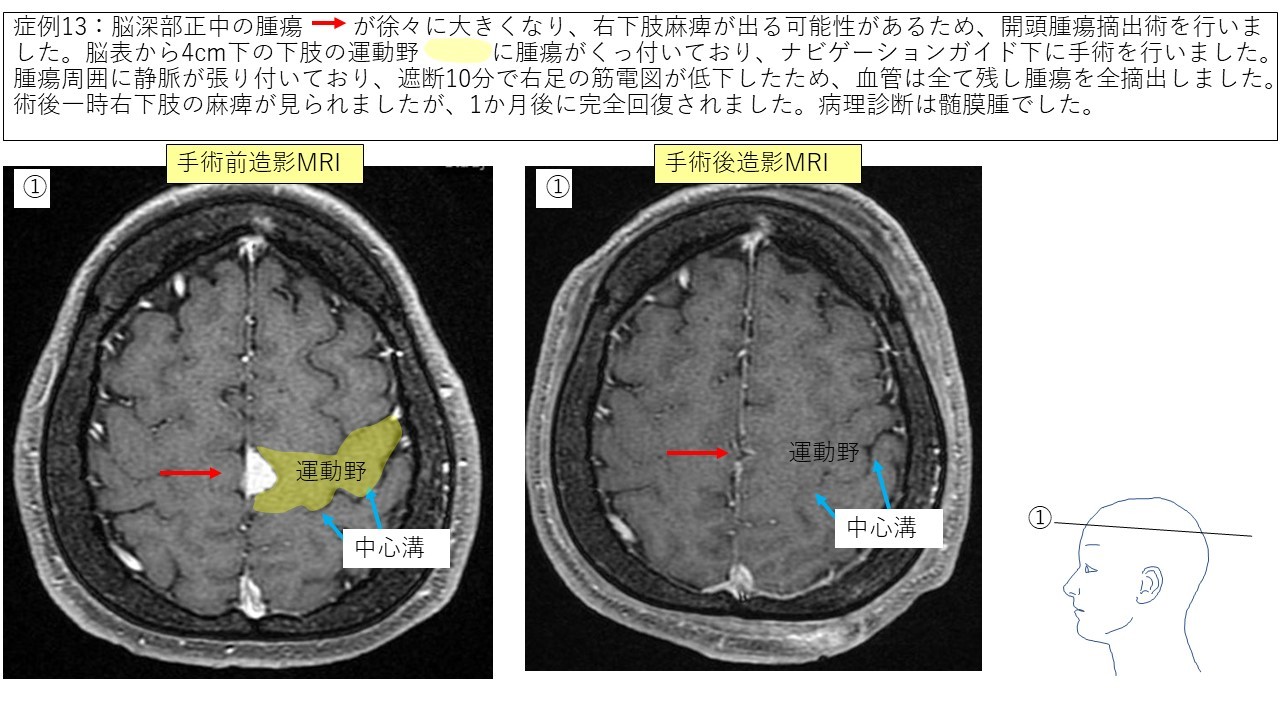
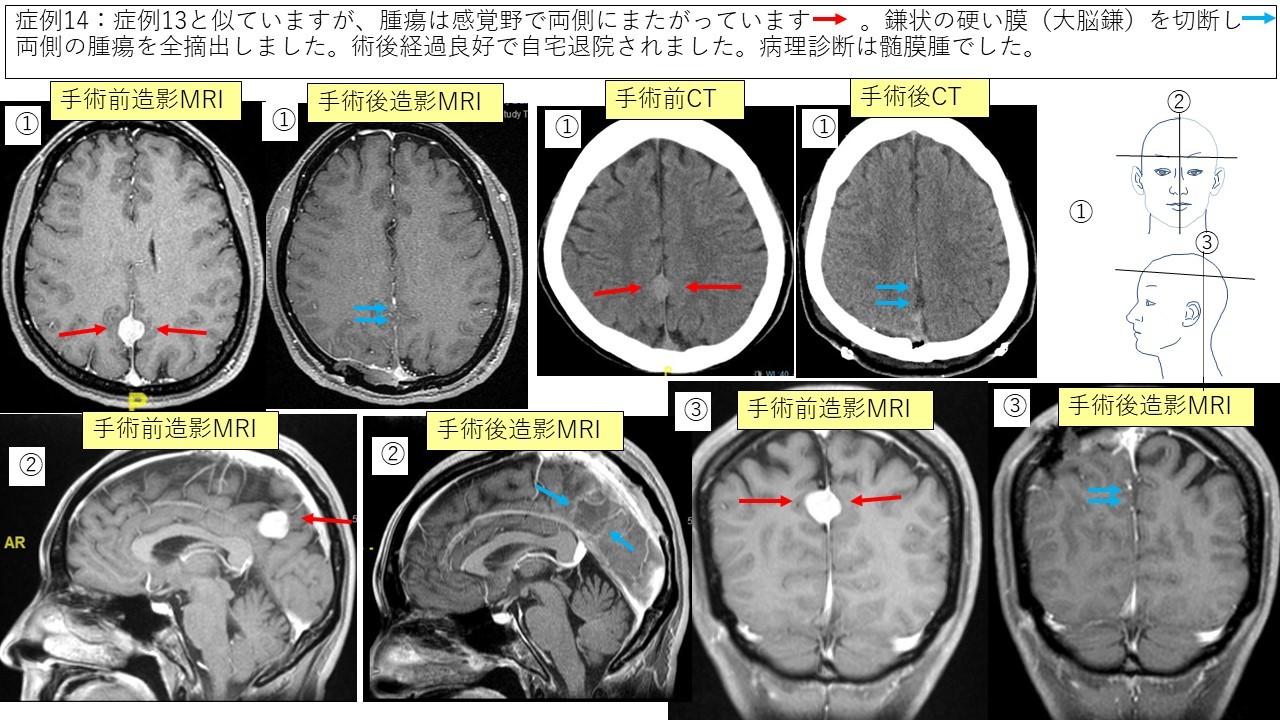
大脳鎌髄膜腫 症例13 症例14
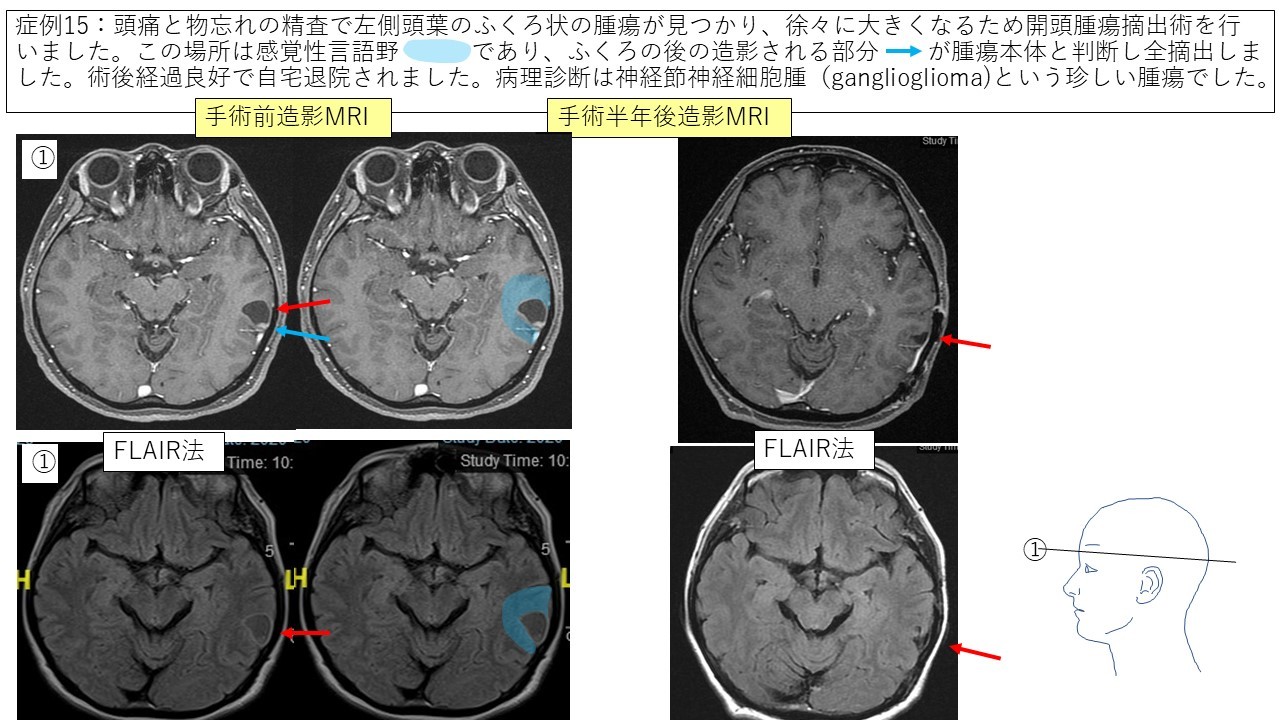
②神経節神経細胞腫 症例15
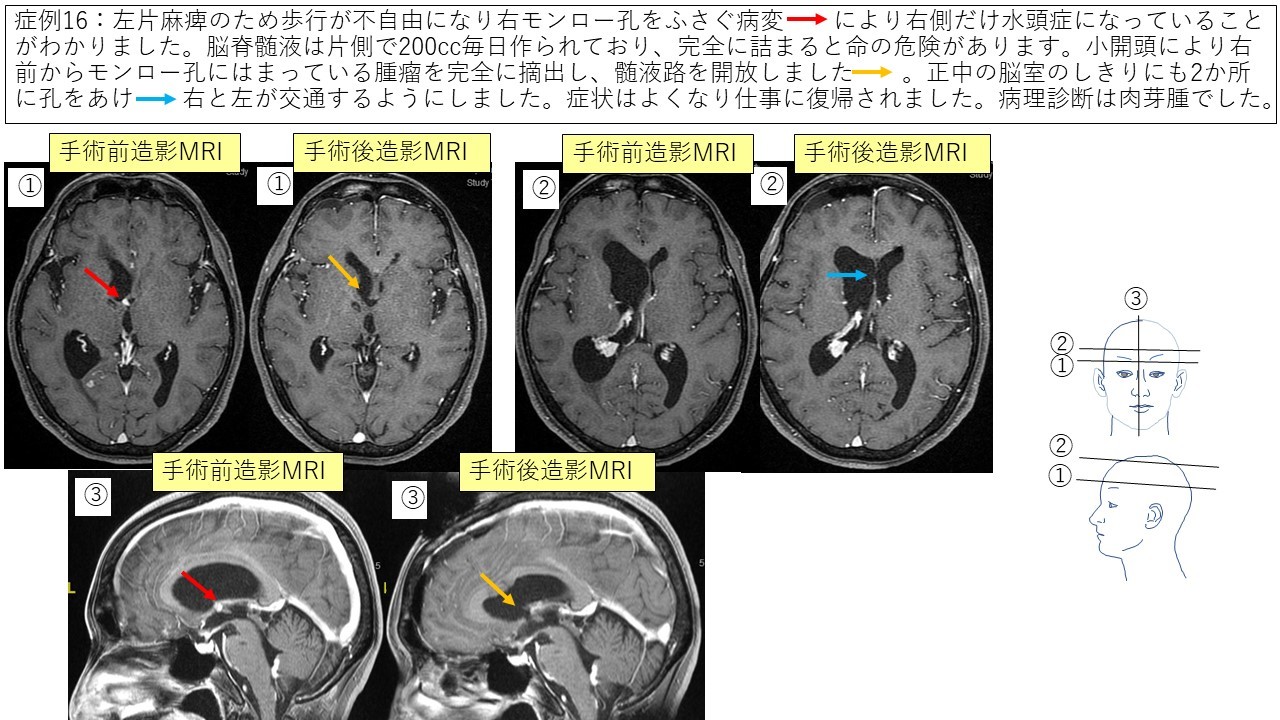
③脳室内腫瘍(モンロー孔肉芽腫) 症例16
④血管腫 症例17 症例18
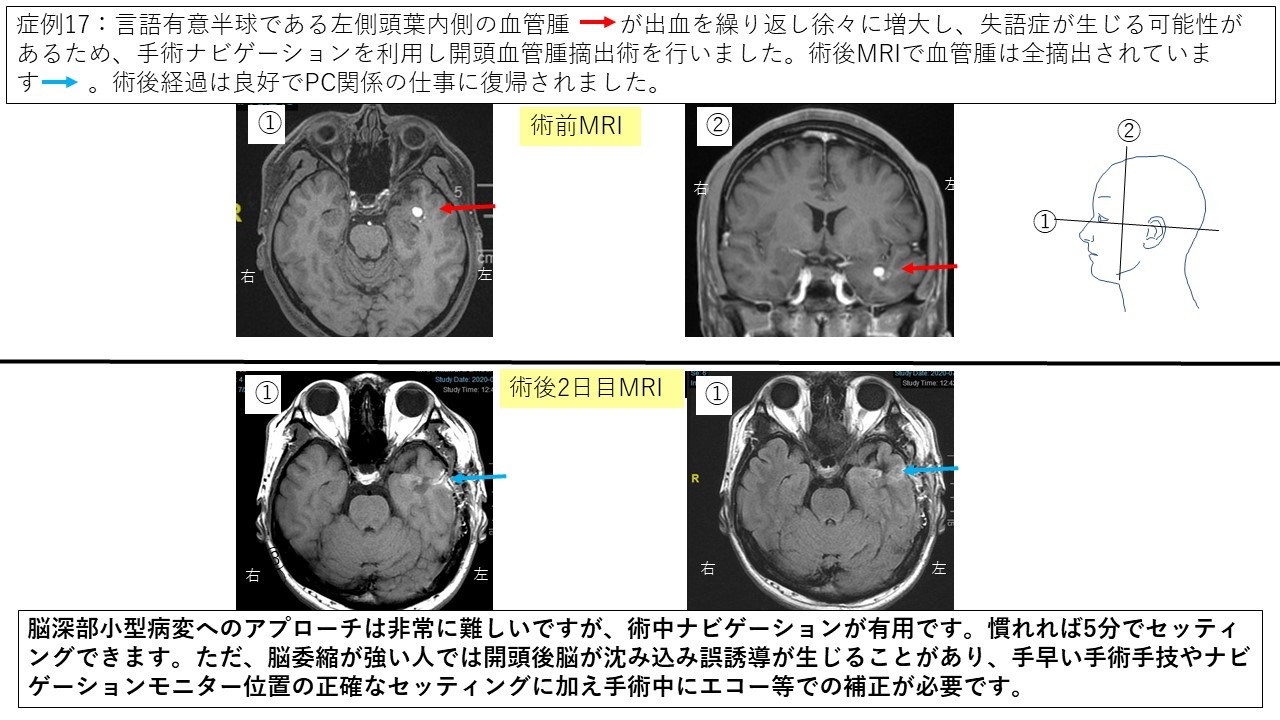
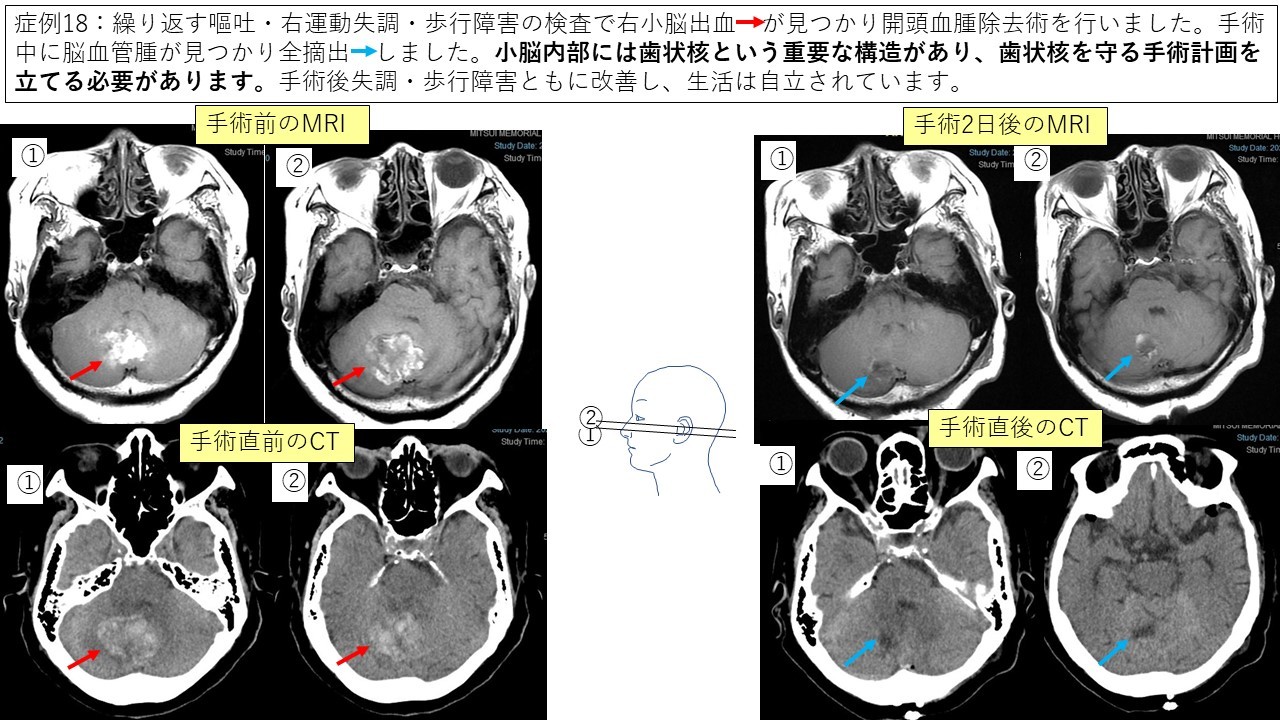
このように脳神経外科の様々な手術を経験しており、適切な診断、治療を患者さんに提供できるよう日々研鑽を重ねております。
自己紹介の最後に、恥ずかしながら、私の趣味(の一部)を披露します。趣味の上で一番の関心事は、漢字検定一級取得です。数年以内には取りたいと思っています。


 HOME
HOME 自己紹介
自己紹介 脳神経外科医がみる病気
脳神経外科医がみる病気 論文・発表
論文・発表



 HOME
HOME 自己紹介
自己紹介 論文・発表
論文・発表